Angioplastia coronaria: Stent
Parafraseando a Gregorio Marañón «nadie más muere que el olvidado». En los últimos años, la cardiología intervencionista ha desarrollado ampliamente el intervencionismo coronario percutáneo (ICP).
Para tratar la enfermedad arterial coronaria ha aumentado su uso clínico de manera exponencial.
Los avances tecnológicos continuos han permitido mejorar los ha permitido mejorar los resultados a corto y largo plazo en el uso de la angioplastia coronaria, al restaurar el flujo sanguíneo y vitar un daño mayor al músculo del corazón si se actúa a tiempo, protegiendo así el músculo de posibles secuelas permanentes, así como lograr una mayor seguridad y reducción de la duración del procedimiento.
Todo ello, unido a las mejoras en el tratamiento farmacológico adyuvante y al control de factores como el colesterol, ha convertido al ICP en el tratamiento de elección de la mayoría de los pacientes con enfermedad arterial coronaria, una forma común de enfermedad cardíaca.
En este artículo pretendo dar a conocer el estado actual de las técnicas de revascularización miocárdica percutánea sin olvidar que, como decía Leonardo da Vinci, «la sabiduría es hija de la experiencia».
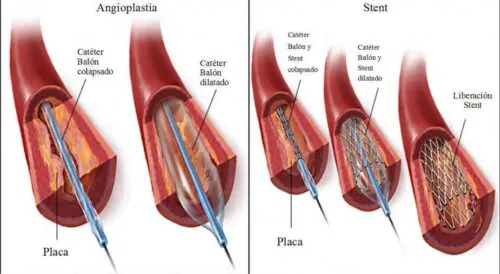
En 1964, Dotter y Judkins fueron los primeros en desarrollar el concepto de angioplastia transluminal, o dilatación de la luz de un vaso sanguíneo estenótico mediante un catéter.a angioplastia coronaria transluminal percutánea (ACTP) supone una alternativa a la cirugía de derivación aortocoronaria que permite insertar un catéter-balón y expandir y dilatar selectivamente la zona obstruida la zona obstruida de la arteria coronaria (coronary artery) sin necesidad de cirugía de cirugía. Como diría Napoleón: «la batalla más difícil la libro todos los días conmigo mismo».
Esta intervención se realiza en el laboratorio de hemodinámica, generalmente bajo anestesia local. de hemodinámica, con el mismo equipo de cineangiografía que utiliza rayos x para obtener imágenes detalladas de las arterias coronarias y en el cateterismo cardiaco.
El acceso arterial suele realizarse por la arteria femoral, situada en la ingle, radial o braquial, con la mayor frecuencia la primera de ellas.
A través de este acceso es posible inyectar contraste para obtener imágenes precisas de las arterias coronarias. Recordemos la frase de Platón: «buscando el bien de nuestros semejantes, encontramos el nuestro».
Angioplastia coronaria: todo lo que debes saber sobre la arteria coronaria
El sistema de angioplastia coronaria está formado por tres componentes básicos: un catéter-guía, una guía y un catéter-balón. En la mayoría de las ocasiones, la angioplastia coronaria se realiza inmediatamente a continuación de la coronariografía diagnóstica.
Es esencial que, antes de comenzar el procedimiento terapéutico, el hemodinamista explique al paciente y a sus familiares los riesgos y beneficios que conlleva y las alternativas terapéuticas que existen. «La sabiduría es un adorno en la prosperidad y un refugio en la adversidad», según palabras de Aristóteles.
En todos los pacientes que se someterán a una angioplastia coronaria debe administrarse heparina no fraccionada para mantener un tiempo de coagulación activado (ACT) en un intervalo adecuado para evitar la trombosis coronaria.
Una vez seleccionado el catéter-guía, se coloca en elostium coronario. A continuación, se hace avanzar una guía que, tras cruzar la zona estenótica, se coloca en el segmento distal del vaso que va a ser tratado.
Posteriormente, se introduce un catéter-balón a través del catéter-guía y se avanza sobre la guía, que actúa a modo de raíl, hasta el segmento estenótico.
Una vez confirmado, mediante inyección de contraste, el correcto posicionamiento del balón en la estenosis coronaria, se infla el balón a una presión determinada y durante un período de tiempo que puede oscilar entre 10 segundos y varios minutos. Finalmente, mediante un control angiográfico se comprueba la restauración del flujo distalmente al segmento tratado.
Se han postulado diversos mecanismos a través de los cuales se produce una ganancia en la luz coronaria tras la angioplastia. Al parecer, lo que sucede en realidad tras el inflado del balón es una redistribución de la placa a lo largo de su eje longitudinal («huellas en la arena») y una distensión controlada de todo el segmento coronario dilatado.
Esto conduce a una disección controlada de la íntima y a una rotura parcial de la media y adventicia, con el consiguiente aumento de la luz y del diámetro externo del vaso.
Los resultados del intervencionismo coronario percutáneo han mejorado a lo largo de los años de forma espectacular gracias al desarrollo técnico, a la aparición de los stents (o endoprótesis) y a la creciente experiencia de los cardiólogos intervencionistas.
De esta manera, cuando, en la actualidad, se realiza una adecuada selección del paciente y, en manos de un intervencionista experimentado, la tasa de éxito del procedimiento se alcanza en más del 95% de los casos.
En este punto acude a mi memoria el caso de mi querido padre, a quien a los 97 años le implantamos dos stents. Al día siguiente era el hombre más feliz del mundo ya que, como diría Séneca, «forma parte de la curación el deseo de ser curado».
La revascularización miocárdica mediante el ICP produce un alivio sintomático de la angina en pacientes con enfermedad arterial coronaria obstructiva. Además, en algunos mejora la supervivencia.
La probabilidad de éxito del procedimiento y los beneficios a largo plazo dependerán en gran medida del tipo de lesión, de la selección de los pacientes y de la experiencia del intervencionista.
Las indicaciones del intervencionismo coronario son amplias, y en los últimos años la revascularización percutánea se ha generalizado para diferentes escenarios clínicos, tales como síndrome coronario agudo (SCA) con/sin elevación del ST, angina crónica estable e isquemia silente, además de para distintos contextos anatómicos.
Así, se han abordado lesiones complejas como oclusiones totales crónicas, lesión de tronco coronario común izquierdo o lesiones en injertos de vena safena.
Las indicaciones específicas para la realización del ICP han sido establecidas en las guías de práctica clínica de la AHA/ACC, así como de la Sociedad Europea de Cardiología. La investigación es imprescindible ya que, como afirmara Platón categóricamente, «debemos buscar para nuestros males otra causa que no sea Dios».
La angioplastia primaria, que consiste en el ICP que se realiza en las primeras 12 horas desde el inicio de un síndrome coronario agudo con elevación ST (SCACEST) sobre el vaso culpable sin tratamiento trombolítico previo, se ha convertido en los últimos años en la estrategia de reperfusión de elección en los pacientes con un infarto de miocardio con elevación del segmento ST.
Este procedimiento se aplica en pacientes con SCACEST siempre y cuando pueda realizarse en un corto plazo de tiempo (<90 minutos) y en un centro con experiencia. En palabras de Plinio, «la práctica es un maestro excepcional».
Tanto las guías americanas como las europeas recomiendan que, en los pacientes con SCASEST de alto riesgo, además de iniciar un tratamiento médico con doble antiagregación (ácido acetilsalicílico + clopidogrel) y antitrombóticos (inhibidores de la glucoproteína IIb/IIIa), se realice una coronariografía en las primeras 72 horas (estrategia invasiva precoz).
Ello permitirá identificar de forma inmediata a los pacientes de muy alto riesgo que precisen revascularización urgente. Tras excluir a los pacientes sin enfermedad coronaria significativa y a aquellos con indicación de revascularización quirúrgica (10-20%), el resto serán revascularizados mediante el ICP en el mismo procedimiento.
Sin embargo, como decía Victor Hugo, «el cuerpo no es más que una apariencia, y esconde nuestra realidad. La realidad es el alma».
Escenarios anatómicos
Con la angioplastia se presentan diferentes situaciones. En la actualidad es posible el abordaje percutáneo de lesiones cada vez más complejas.
El ICP obtiene resultados exitosos en diferentes contextos anatómicos, como en la enfermedad multivaso, los injertos de vena safena y de arteria mamaria interna, las lesiones en bifurcaciones coronarias, las reestenosis intrastent, las oclusiones coronarias totales e incluso el tratamiento del tronco coronario común izquierdo no protegido. Es pertinente aquí una cita de Maquiavelo: «pocos ven los que somos, pero todos ven lo que aparentamos».
El tratamiento percutáneo de las oclusiones totales crónicas (OTC) supone un reto para los cardiólogos intervencionistas.
La recanalización de una OTC, tras una adecuada selección del paciente y una vez demostrada la viabilidad en el territorio miocárdico subyacente, ha demostrado tener beneficios tanto en términos de alivio sintomático de la angina como de prolongación de la supervivencia.
Aunque se trata de un procedimiento complejo dado el tipo de las lesiones (estenosis «duras», con gran cantidad de tejido fibroso e incluso zonas de calcificación), el desarrollo de nuevos dispositivos y la mejora de la técnica permiten obtener resultados aceptables. Sin embargo, como diría Einstein «si buscas resultados distintos, no hagas siempre lo mismo».
Terapia antiplaquetaria
Sócrates dijo: «solo hay un bien: el conocimiento. Solo hay un mal: la ignorancia». La terapia antiplaquetaria se ha sumado a los conocimientos médicos y ha constituido una piedra angular en el tratamiento coadyuvante del intervencionismo coronario percutáneo.
Se ha hecho necesaria porque el trauma que ocasiona este intervencionismo sobre el endotelio coronario y en capas más profundas de la pared vascular deriva generalmente en una activación plaquetaria.
El clopidogrel es un antiagregante plaquetario muy potente. Cuando se planea implantar un stent, se aconseja la administración de este fármaco antes del procedimiento y posteriormente, durante el período de tiempo necesario hasta la endotelización del stent.
Actualmente se recomienda la administración de 300 mg de clopidogrel al menos 6 horas antes del procedimiento y se sugiere que, en aquellos pacientes en los que se administre con menor antelación, quizá esté recomendada la administración de 600 mg.
Con posterioridad es aconsejable mantener una dosis de mantenimiento de 75 mg de clopidogrel durante al menos 1 mes si se implanta un stent convencional, y no menos de 12 meses si el stent implantado es fármaco-activo. Los inhibidores de la glucoproteína IIb/IIIa son potentes antiagregantes plaquetarios que actúan sobre la vía final común de la agregación plaquetaria.
La sangre del paciente debe estar adecuadamente heparinizada durante el ICP para evitar la trombosis de los catéteres empleados y la consiguiente trombosis coronaria.
La heparina no fraccionada es el fármaco anticoagulante más empleado, con ajuste de las dosis durante el procedimiento mediante el control del tiempo de coagulación activado.
El empleo de nitroglicerina en bolo intracoronario es habitual durante un procedimiento de intervencionismo coronario, con el objeto de desenmascarar un posible vasoespasmo sobreañadido a una estenosis coronaria, además de evaluar el verdadero tamaño del vaso que se va a tratar. Recordemos el aserto de Pitágoras: «no hagas de tu cuerpo la tumba de tu alma».
Dispositivos adyuvantes de extracción de trombo
La presencia de trombo en un vaso nativo o en un injerto de vena safena comporta gran riesgo de embolismo distal, fenómeno de no-reflow u otras complicaciones embólicas durante el ICP. Existen varios dispositivos percutáneos para la extracción del contenido trombótico de la luz coronaria.
Los catéteres XSizer y AngioJet llevan incorporado un cortador helicoidal en la punta distal combinado con un sistema de aspiración.
Otros dispositivos que se utilizan en la práctica diaria son los catéteres de aspiración manual, como el catéter Export y el Pronto, que consisten en catéteres de doble luz, una de las cuales se conecta distalmente a una jeringa de aspiración.
No obstante, como dijo Ramón y Cajal, Premio Nobel de Medicina: «las ideas no duran mucho, hay que hacer algo con ellas».
Stents Biodegradables
«Para obtener éxito en el mundo, hay que parecer loco y ser sabio», dijo Montesquieu. Los resultados del estudio ABSORB II tras un seguimiento a dos años constataron la eficacia y la seguridad de losstents bioabsorbibles, recubiertos de everolimus, que actúan a modo de andamios en la pared vascular durante un período de tiempo y se reabsorben una vez que disminuyen los procesos de retroceso elástico y remodelado vascular.
Los autores del estudio concluyen que, después de dos años de la implantación, el stent se ha reabsorbido y la respuesta vasomotora de la pared vascular se ha restaurado.
Además, se demuestra la seguridad de este tipo de endoprótesis, con una vulnerabilidad menor que los stents tradicionales (SFA) a los fenómenos de trombosis tardía. Como afirmara Newton: «los hombres construimos demasiados muros y no suficientes puentes».
Los nuevos stents biorreabsorbibles desaparecen una vez cumplido su objetivo. Al desaparecer el dispositivo, se reduce al mínimo el problema de la inflamación, la arteria recobra su movilidad al no estar «enjaulada» por una malla metálica y la función del endotelio se recupera.
Según Oscar Wilde, «el hombre puede creer en lo imposible, pero no creerá en lo improbable».
Mientras los stents tradicionales están hechos de metal, el stent biodegradable es una malla de características similares, aunque constituida por un polímero de ácido poliláctico que se disuelve de forma natural mediante hidrólisis, para convertirse en agua y CO2.
Para la desaparición completa de la prótesis han de transcurrir entre dos y tres años. Uno de los principales beneficios que presenta esta prótesis es que, al reabsorberse, permite a las arterias recuperar su función fisiológica de dilatarse y contraerse frente a diferentes estímulos. Esta respuesta es importante. El movimiento pulsátil de las arterias es necesario para su correcto funcionamiento.
La inflamación crónica de la arteria coronaria por el stent metálico puede favorecer en algún caso que, al cabo de seis o siete años, se cree una nueva placa de ateroma. Además, mientras con el stent metálico la forma de la arteria queda alterada, con el biodegradable esta recupera su forma natural, lo que evita alteraciones en el flujo.
Aunque el uso de este dispositivo biodegradable es aún reducido, se encuentra en claro aumento y se obtiene un alivio de la angina mayor en los pacientes tratados con stents biorreabsorbibles.
En palabras de Sófocles, «la verdad puede más que la razón».
angioplastia coronaria cirugía
.

cardiocheck corazón clínica
Entérate de las últimas novedades
Manuel de la Peña, M.D., Ph.D.
Director de la Cátedra del Corazón y Longevidad, Doctor “cum laude” en medicina, profesor de cardiología, escritor, académico, investigador y con experiencias de éxito en gestión.







