Infarto de miocardio
Cada 6 segundos se produce un infarto de miocardio en el mundo, pero ya lo podemos combatir eficazmente y con muy buenos resultados. Dickens lo definió perfectamente: «el corazón humano es un instrumento de muchas cuerdas; el perfecto conocedor de los hombres las sabe hacer vibrar todas, como un buen músico».
El infarto de miocardio es una consecuencia y manifestación clínica de la cardiopatía isquémica, y esta es una enfermedad ocasionada por la arterioesclerosis de las arterias coronarias, es decir, por las encargadas de proporcionar sangre al músculo cardíaco (miocardio).
Se puede prevenir de forma significativa si se conocen y controlan los factores de riesgo cardiovascular: colesterol, hipertensión, tabaquismo, estrés e inactividad física, entre otros. La arterioesclerosis coronaria es un proceso de formación de colágeno muy lento, fibrosis y acumulación de lípidos (colesterol) y células inflamatorias que, en su evolución, ocasionan estenosis (estrechamiento) y deterioro de las paredes de las arterias coronarias, de la estructura global del vaso, con calcificación de aquellas, y placas de calcio intravascular.
Sin embargo, debe tenerse en cuenta que «todas las leyes humanas se alimentan de la ley divina», como subrayó Heráclito de Éfeso.
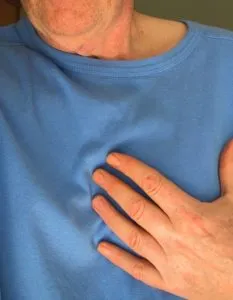
La cardiopatía isquémica se manifiesta en forma de infarto de miocardio o angina de pecho. El síntoma habitual del infarto de miocardio es dolor precordial recurrente debido a isquemia miocárdica y suele ser definido como opresión sobre el pecho. Se localiza en la zona retroesternal (precordio), aunque puede desplazarse al hombro, a la espalda, al brazo o a la muñeca izquierda y/o derecha.
Si se trata de una angina de pecho, suele durar menos de 20 minutos. La desencadena el ejercicio físico o las emociones intensas y se alivia en pocos minutos con reposo o nitroglicerina sublingual, y empeora en presencia de hipertensión no controlada. Para mejorar los síntomas, se recomienda la administración de nitratos (por vía oral o sublingual, o en parches transdérmicos).
El paciente coronario siempre ha de llevar consigo algún comprimido de nitroglicerina sublingual. Como decía el emperador romano Tiberio, «los corazones duros se vencen con súplicas blandas».
¿Qué es el infarto?
El infarto de miocardio es un cuadro clínico provocado por la necrosis (muerte) de una zona del músculo cardíaco. Se produce cuando se obstruye completamente una arteria coronaria.
Cuando esta obstrucción tiene lugar, el aporte sanguíneo se suprime y, si el músculo cardíaco carece de oxígeno durante demasiado tiempo, el tejido de esa zona se necrosa; es decir, se muere y no se regenera.
Causas de infarto
«Amar y sufrir es, a la larga, la única forma de vivir con plenitud y dignidad», decía Gregorio Marañón, y para ello, la sangre debe circular a través de las arterias coronarias para que el corazón funcione correctamente. Sin embargo, estas arterias pueden estrecharse y dificultar la circulación, y, cuando el corazón se expone a un sobreesfuerzo, pueden aparecer trastornos y es posible que se forme un coágulo, que a su vez podría ocultar una arteria semiobstruida.
Esta obstrucción interrumpe el suministro de sangre a las fibras del músculo cardíaco, que, al dejar de recibir sangre, mueren de forma irreversible. En definitiva, el infarto de miocardio ocurre cuando un coágulo de sangre (trombosis coronaria) obstruye una arteria estrechada. Normalmente esto no sucede de forma repentina, ya que suele ser secundario a arterioesclerosis, un proceso prolongado y crónico que estrecha los vasos coronarios.
En este sentido, resulta preocupante, y mucho, que el 50-70% de los adultos presenten niveles plasmáticos superiores a 200 mg/dl de colesterol, porque, de hecho, se ha constatado que con un descenso de 40 mg/dl de las cifras de colesterol de las lipoproteínas de baja densidad (cLDL) se consigue una reducción del 20% de la enfermedad coronaria.
Ante esta situación, lo recomendable son unas cifras de: colesterol total <180, colesterol de lipoproteínas de baja densidad (LDL) <70, colesterol de lipoproteínas de alta densidad (HDL) >45 y triglicéridos <120. En pacientes con cardiopatía isquémica lo ideal es un colesterol total <150 mg/dl. Para ello conviene seguir las guías clínicas y, más en concreto, la Guía Europea de Dislipemia de la European Society Cardiology, la European Atherosclerosis Society y la American Heart Association. Por sus descubrimientos sobre la regulación del metabolismo del colesterol, Michael Brown y Joseph Goldstein recibieron el Premio Nobel de Medicina.
Para lograr estos objetivos es esencial una dieta cardiosaludable y, si fuera necesario, instaurar una pauta con fármacos hipolipemiantes. Los medicamentos que se utilizan habitualmente son: ezetimiba, estatinas (pitavastatina, rosuvastatina, atorvastatina, sinvastatina), ácido nicotínico y fibratos.
Según cada caso clínico, estos fármacos se emplean de forma individual o en terapias combinadas, siempre bajo prescripción médica. Como decía Montesquieu, «hay que estudiar mucho para saber poco».
Los pacientes con infarto presentan dos o tres factores de riesgo. Los más prevalentes son la hipertensión arterial, la hipercolesterolemia, el estrés, el tabaquismo, la diabetes y la obesidad. Aun así, como dice mi querido Valentín Fuster, «los ciudadanos no se sienten vulnerables».
La frase de Aristóteles «saber es acordarse» me hace recordar a William B. Kannel, uno de mis investigadores favoritos, quien constató que un factor de riesgo cardiovascular es una característica biológica o una conducta que aumenta la probabilidad de padecer o morir por infarto en aquellos individuos que la presentan. Se estima que en 2015 fallecerán cerca de 20 millones de personas en el mundo por cardiopatías y accidentes cerebrovasculares.
Síntomas
Los síntomas habituales del infarto de miocardio son:
- Dolor torácico intenso y prolongado, que se percibe como una presión intensa y puede extenderse a brazos y hombros (sobre todo, izquierdo), espalda e incluso dientes y mandíbula.
- Dificultad para respirar.
- Sudoración.
- Palidez.
- Mareo, que se presenta como el único síntoma en un 10% de los casos.
- Otros, como náuseas, vómitos, desfallecimiento y sudoración.
Estos síntomas no ceden, aunque la persona haga reposo. Cuando aparezcan, los pacientes deben llamar a los servicios de emergencia.
Diagnóstico
Como médico, soy consciente de aquello que decía Tácito: «cuando gozamos de salud, fácilmente damos buenos consejos a los enfermos». El diagnóstico de la enfermedad coronaria se realiza a partir de la sospecha clínica de dolor torácico típico que es una clave. Se realiza un electrocardiograma y se procede a monitorización electrocardiográfica.
Esta vigilancia constituye un elemento fundamental para el diagnóstico del infarto agudo porque, además, permite analizar su evolución. Se mantiene al paciente controlado a través de un monitor de electrocardiograma durante el tiempo que permanece en la unidad coronaria del hospital.
En cuanto al análisis de sangre, el dato verdaderamente relevante que puede obtenerse a través del análisis en laboratorio para realizar un diagnóstico es el aumento de la actividad sérica de determinadas enzimas, como troponina y creatina-cinasa (CPK).
Estas enzimas se liberan en el torrente sanguíneo a causa de la producción de necrosis. Los valores máximos de estas enzimas presentan una correlación discreta con la extensión de la necrosis, aunque también se deben tener en cuenta otros factores que influyen en su grado de actividad.
En algunos casos es necesario realizar un angio-TAC coronario, mi prueba de imagen favorita, con la que se estudia de modo exhaustivo la estructura de las coronarias.
Con ella pueden verse y cuantificarse las lesiones coronarias, saber si existen lesiones que causen obstrucción de la luz y evaluarse la placa coronaria. En la actualidad existen equipos de 64 y 160 cortes.
La coronariografía es una técnica que permite visualizar las arterias coronarias en todo su recorrido de forma concluyente y ofrece información totalmente fiable sobre las lesiones coronarias. En caso necesario facilita la implantación de stents (endoprótesis). Es el método diagnóstico y el procedimiento terapéutico de referencia de la enfermedad coronaria.
Tratamiento
Santiago Ramón y Cajal, uno de mis premios Nobel favoritos, tenía claro que «el arte de vivir mucho es resignarse a vivir poco a poco». Una vez en el hospital, los pacientes pueden recibir distintos tipos de tratamientos:
- Oxígeno: suele ser la primera medida que toman los facultativos en el hospital y en la propia ambulancia.
- Analgésicos: en las situaciones en las que el dolor torácico persiste se administra morfina o fármacos similares para aliviarlo.
- Betabloqueantes: impiden el efecto estimulante de la adrenalina en el corazón. De esta forma, el latido del corazón es más lento y tiene menos fuerza, porque el músculo necesita menos oxígeno.
- Trombolíticos: disuelven los coágulos que impiden que fluya la sangre. Para que sean eficaces deben administrarse en la hora siguiente al inicio de los síntomas.
- Antiagregantes plaquetarios: estos fármacos (como, por ejemplo, el ácido acetilsalicílico) impiden la agregación plaquetaria en la formación de trombos.
- Calcioantagonistas: son bloqueadores de los canales de calcio. Impiden la entrada de calcio en las células del miocardio. Disminuye así la tendencia de las arterias coronarias a estrecharse y se facilita que el corazón trabaje menos, por lo que descienden sus necesidades de oxígeno. También se reduce la tensión arterial.
- Nitratos: disminuyen el trabajo de corazón. En la fase aguda de un infarto de miocardio suelen usarse por vía venosa.
- Digitálicos: estimulan el corazón para que bombee la sangre.
- Bypass (derivación) coronario: la intervención consiste en seleccionar una sección de una vena o arteria de otra parte del cuerpo para unirla a la arteria coronaria por encima y por debajo del área bloqueada. De esta forma se genera una nueva ruta por la que puede fluir la sangre al músculo cardíaco.
- Intervención coronaria percutánea: el objetivo es abrir la luz de la arteria bloqueada. El especialista determinará el vaso infartado y realizará una angioplastia con balón del segmento trombosado.
BYPASS O STENT
Algunos pacientes con angina o infarto son candidatos a tratamientos de revascularización coronaria. Esta intervención se puede realizar por angioplastia coronaria e implante de stents (con cateterismo), que es el más habitual, o mediante cirugía cardíaca de derivación(bypass).
La elección de una u otra depende de la complejidad de la enfermedad coronaria y de las características del paciente. Como decía Leonardo da Vinci: «la sabiduría es hija de la experiencia».
STENT
El implante de un stent es una técnica cada día más frecuente y ofrece resultados excepcionales. Con los tratamientos revascularizadores actuales y la terapia con dispositivos farmacoactivos (stents) se reduce al mínimo el riesgo de reoclusión. Expreso aquí mi admiración por mis colegas, los cardiólogos intervencionistas, y recuerdo una cita de Albert Einstein: «solamente una vida dedicada a los demás merece ser vivida».
La angioplastia coronaria transluminal percutánea consiste en dilatar una estenosis coronaria mediante el inflado de un catéter-balón. Esta intervención se realiza en el laboratorio de hemodinámica. El acceso suele realizarse por la arteria femoral, radial o braquial, más frecuentemente la primera.
El empleo del abordaje radial ha aumentado de forma considerable en los últimos años debido a que, por un lado, la incidencia de complicaciones hemorrágicas en el sitio de punción es menor y, por otro, permite la deambulación inmediatamente tras la angioplastia.
El sistema de angioplastia coronaria está formado por tres componentes básicos: un catéter-guía, una guía y un catéter-balón. A todos los pacientes en los que se realizará una angioplastia coronaria se les administra heparina no fraccionada para mantener un tiempo de coagulación activado en un rango adecuado para evitar la trombosis coronaria.
El clopidogrel es un antiagregante plaquetario muy potente. Cuando se planea la implantación de un stent se aconseja la administración de este fármaco antes del procedimiento y posteriormente, durante el período de tiempo necesario hasta la endotelización del stent. Como decía Cicerón: «no basta con alcanzar la sabiduría, es necesario saber utilizarla».
Todavía recuerdo el día en que, a mi padre, con 92 años, le implantamos un marcapasos bicameral, con cardioversión previa de suflutter. Mantuvo un excelente estado de salud hasta que, a los 97 años y tras superar varias anginas de pecho, decidimos implantarle dos stents.
Revivió de tal forma que resultaba muy difícil seguirle en sus rutas gastronómicas, hasta que se fue al cielo. Como decía Kant: «el cielo le ha dado tres cosas al hombre como contrapeso a tantas penas: la esperanza, el sueño y la risa».
infarto cardio miocardio

cardiocheck corazón clínica
Entérate de las últimas novedades
Manuel de la Peña, M.D., Ph.D.
Director de la Cátedra del Corazón y Longevidad, Doctor “cum laude” en medicina, profesor de cardiología, escritor, académico, investigador y con experiencias de éxito en gestión.







